Вконтакте
Одноклассники
АИТ щитовидной железы или аутоиммунный тиреоидит – это заболевание, вызванное нарушением работы иммунной системы. Суть его в том, что иммунитет воспринимает ткань щитовидной железы как инородную, вызывая тем самым агрессивную реакцию, вплоть до разрушения клеток, вырабатывающих гормоны.
Как следствие, могут появиться такие дисфункции щитовидной железы, как гипотиреоз или тиреотоксикоз. Известен также другой термин АИТ – болезнь Хашимото, названный по имени доктора, который впервые установил ее симптомы.
В настоящее время различают такие виды заболевания:
- хроническая форма, часто переходящая в гипотиреоз;
- подострая форма вирусного происхождения (АИТ де Кервена);
- послеродовая форма, которая может закончиться как гипотиреозом, так и полным восстановлением работы щитовидной железы;
Реже встречаются следующие разновидности:
- острый АИТ;
- АИТ Риделя с фиброзированием тканей щитовидной железы;
- специфические формы АИТ: грибковый, туберкулезный и другие.
Причины аутоиммунного тиреоидита
Долгое время считалось, что это заболевание носит лишь наследственный характер. В настоящее время, как доктора, так и большинство ученых пришли к единому выводу, что заболевание может передаваться на генном уровне, но не является основной причиной появления АИТ. В связи с этим настоятельно рекомендуется регулярно проходить обследования на предмет выявления аутоиммунного тиреоидита людям, родственники которых когда-либо имели проблемы со щитовидной железой.

Как известно, для нормальной работы щитовидной железы, ей крайне необходимо определенное количество йода. Учитывая, что организм не умеет вырабатывать йод самостоятельно, он получает его в основном с продуктами питания.
В случае, если йода не достаточно, ткани железы постепенно разрастаются, увеличивается количество тиреоидных клеток и вскоре возникает йододефицит.
Но существует и другая распространенная проблема – избыток йода, который при наличии сопутствующих заболеваний может привести к АИТ. Об этом стоит помнить тем, кто чрезмерно употребляет йодсодержащие препараты и продукты питания.
Настоящим «спусковым крючком» может стать высокая степень радиационного облучения. Причем речь идет не только о дозах облучения, полученных вследствие техногенной катастрофы. Как ни печально, но лучевая терапия, применяемая для лечения онкологических заболеваний, часто приводит к аутоиммунному тиреоидиту.
Еще одним известным фактором является гормональный дисбаланс, нередко возникающий в женском организме в период беременности или в первый год, после рождения ребенка. Половые гормоны в этот период оказывают непосредственное влияние на щитовидную железу, что в 20% случаев приводит к возникновению АИТ.
Основные симптомы заболевания
Как правило, незначительные сбои в работе щитовидной железы никак не проявляются, поэтому чаще всего остаются не замеченными на протяжении длительного времени. И все же стоит запомнить симптомы, на которые стоит обратить внимание и незамедлительно обратиться к врачу-эндокринологу. В первую очередь это:
- отечное лицо и увеличенная шея (зоб);
- выпадение волос;
- изменения слизистых оболочек и кожи;
- увеличение массы тела;
- нерегулярное опорожнение кишечника (запор);
- болезненность мышц;
- брадикардия (медленный сердечный ритм);
- депрессия;
- нерегулярный месячный цикл;
- проблемы с зачатием.

Следует отметить, что все эти и другие симптомы могут указывать на заболевания других органов и систем, не связанных со щитовидной железой. Только визит к эндокринологу и последующая диагностика поможет точно установить диагноз и начать своевременное лечение.
Лечение АИТ щитовидной железы
Если говорить о способах, с помощью которых современная медицина борется с АИТ, то это в первую очередь:
- заместительная гормональная терапия;
- прием лекарственных средств, сдерживающих выработку гормонов щитовидной железой;
- хирургическое вмешательство.
Нельзя не отметить такие нетрадиционные методы лечения как гомеопатия и народная медицина, которые в ряде случаев помогают, если не полностью избавиться, то значительно снизить проявления болезни и приостановить ее развитие.
Аутоиммунный тиреоидит относится к той категории заболеваний, полностью вылечить которые невозможно. Однако при правильном применении лекарственных средств с этим недугом можно прожить 100 лет. Для этого необходимо лишь поддерживать в норме уровень гормонов.
Обычно, перед назначением того или иного метода лечения, врач должен выяснить у пациента следующее:
- возраст, пол и вес;
- уровень ТТГ в крови;
- наличие других заболеваний.

Только после прохождения диагностики врач-эндокринолог назначает индивидуальную схему лечения.
В официальной медицине самым распространенным способом на сегодня является применение препарата L-тироксина, содержащего гормон, вырабатываемый щитовидной железой - Т4.
Как правило, лечение длится от трех-четырех месяцев до нескольких лет. Назначенную врачом дозу препарата принимают однократно в утреннее время. При этом начинать прием обязательно нужно с малой, а затем постепенно увеличить до максимальной дозы. Затем прием препарата сводится к минимуму, а в некоторых случаях вообще отменяется. Крайне важно во время лечения проводить регулярный мониторинг уровня гормона Т4 на предмет выявления возможной передозировки препарата и такого явления как тиреотоксикоз.
В отдельных случаях, когда лечение L-тироксином не приносит должного результата, возможно применение глюкокортикоидов. Однако, в отношении этой группы гормонов существует противоречивое мнение со стороны врачей, основанное в первую очередь на побочных эффектах, оказываемых на организм.
Весьма обнадеживающим методом лечения АИТ считают курс лечения, при котором стероидный гормон вводится непосредственно в щитовидную железу. Опыт показывает, что иногда достаточно провести 10 инъекций для нормализации уровня гормонов и значительного улучшения в состоянии здоровья пациента.
На протяжении всего приема гормональных препаратов необходимо принимать лекарственные препараты для поддержания нормальной работы желудка, печени, кишечника, а также сердечнососудистой и нервной систем. Здесь нельзя не отметить роль гомеопатии, которая в отличие от лекарственной терапии, воздействует на организм системно, не оказывая вредных побочных эффектов.
Аутоиммунный тиреоидит (АИТ) - одно из наиболее частых заболеваний щитовидной железы, которое характеризуется хроническим воспалением тканей аутоиммунного происхождения и связано с негативным воздействием иммунитета человека на клетки железы.
На АИТ приходится до 30% от всех болезней щитовидной железы, причем женщины страдают им в 15-20 раз чаще, чем мужчины. Прежде всего, это связано с нарушениями в X-хромосоме и воздействием эстрогенов (женских гормонов) на иммунную систему человека. Вследствие сбоев в иммунной системе организм человека начинает вырабатывать антитела к здоровым клеткам щитовидной железы, что вызывает снижение ее функции. Выработка гормонов уменьшается, при этом увеличивается синтез ТТГ, из-за чего развивается гипотериоз.
Данное заболевание чаще наблюдается у пациентов в возрасте 40-50 лет, однако оно имеет тенденцию к омоложению и на сегодняшний день встречается у молодых людей, подростков и детей.
Все виды аутоимунного тиреоидита делятся на:
- Хронический - возникает в результате роста числа Т-лимфоцитов и антител в тканях железы.
- Безболевой - развивается на фоне значительного снижения иммунитета и носит идиопатический характер.
- Послеродовой - сходен с предыдущим, однако в данном случае возникает по причине беременности.
- Цитокин-индуцированный - появление данной формы тиреоидита возможно в результате использования интерферона для лечения заболеваний крови и печени.
Наследственная предрасположенность к развитию АИТ не означает 100% вероятности развития болезни, но есть ряд факторов, которые провоцируют в организме запуск деструктивных процессов:
- наличие хронических инфекционных очагов (гайморит, тонзиллит, кариес);
- ОРВИ;
- бесконтрольный длительный прием лекарств;
- плохая экологическая обстановка;
- излишнее употребление хлора, йода и фтора,
- чрезмерное пребывание на солнце;
- радиационное облучение;
- тяжелые стрессовые ситуации.
Симптомы
В большинстве случаев течение аутоиммунного тиреоидита носит бессимптомный характер, когда размеры и функции железы в норме, пальпация безболезненная. Также больные могут жаловаться на:
- ощущение давления на щитовидную железу;
- резкое увеличение массы тела;
- повышенную утомляемость;
- беспочвенные отеки;
- бессонницу;
- боли в суставах и слабость;
- выпадение волос;
- потливость;
- излишняя агрессивность и нервозность;
- выпячивание глазных яблок;
- понос;
- тремор;
- в редких случаях наблюдается увеличение щитовидной железы в размерах (зоб).
На начальном этапе развития АИТ можно наблюдать клиническую картину тиреотоксикоза (временного избыточного синтеза тиреоидных гормонов). Однако с ходом атрофии тканей гормоны приходят в норму, а щитовидная железа работает в нормальном режиме. По мере дальнейшего разрушения функциональной ткани наступает гипотиреоз - снижение функций железы.
Лечение
При первых признаках заболевания лучше обратиться к врачу. После прохождения обследования он сможет назначить подходящее лечение. Чаще всего прописывается заместительная гормонотерапия (ежедневный прием гормональных препаратов с постоянным увеличением дозировки).
В запущенных случаях или при большом размере зоба не обойтись без хирургического вмешательства. Однако это способно лишь на некоторое время улучшить ситуацию, затем щитовидные узлы увеличиваются вновь. Поэтому операция, как правило, проводится в комплексе с медикаментозным лечением.
Материалы публикуются для ознакомления, и не являются предписанием к лечению! Рекомендуем обратиться к врачу-эндокринологу в вашем лечебном учреждении!
Аутоиммунный тиреоидит (АИТ) — это заболевание щитовидной железы, характеризующееся ее воспалением и разрушением части клеток. Наиболее часто проходит бессимптомно и выявляется только при медицинском обследовании.
Аутоиммунный тиреоидит (АИТ) является воспалительным заболеванием щитовидной железы . Недуг имеет второе название — тиреоидит Хашимото (по имени японского врача, впервые описавшего данную болезнь). При этом заболевании фолликулярные клетки щитовидной железы распознаются иммунной системой как чужеродные, вредоносные, что ведет к образованию антител, разрушающих их.
Важно: негативная реакция организма на поступление витаминов, микро- и макроэлементов считается одним из признаков протекания аутоиммунного процесса.

Наиболее распространенные причины развития АИТ:
- Наследственная предрасположенность.
- Длительный высокий уровень стресса. Частые скачки адреналина или кортизола приводят к недостаточности надпочечников и сбою производства тиреоидных гормонов щитовидки.
- У женщин тиреоидит возникает до 10 раз чаще, чем у мужчин. Это плохо изучено, но объясняется тем, что женщины гораздо больше подвержены стрессу, чем мужчины (а также влиянием эстрогенов на иммунную систему). Средний возраст пациентов при этом варьируется от 30 до 50 лет. Последнее время болезнь стала более «молодой», т.е. участились случаи возникновения этого заболевания у детей и подростков.
- Плохая экология места проживания.
- Перенесенные вирусные инфекции.
- Наличие хронических заболеваний.
- Беременность и послеродовое состояние. Во время беременности организм женщины сильно перестраивается, что может привести к сбою в работе эндокринных органов и появлению аутоиммунных процессов.
- Вредные привычки: алкоголь, курение, наркомания.
- Неправильное питание, отсутствие режима дня.
Фазы протекания
Симптомы и степень тяжести аутоиммунного тиреоидита зависит от его фазы. В некоторых случаях симптомы могут отсутствовать, а иногда они достаточно ярко выражены.

Основные фазы его протекания:
- Эутиреоидная . В этой фазе щитовидная железа полностью дееспособна и вырабатывает нужное количество гормонов. Эта фаза может не прогрессировать и оставаться в таком состоянии до конца жизни.
- Субклиническая . Под действием антител клетки железы разрушаются, что приводит к снижению ее функции. При этом уменьшается выработка тиреоидных гормонов — тироксина (Т3) и трийодтиронина (Т4). Повышение уровня ТТГ способствует нормализации Т3 и Т4. Симптомы этой фазы могут отсутствовать.
- Тиреотоксическая . Высокий уровень агрессии антител разрушает фолликулярные клетки железы, освобождая тиреоидные гормоны, что приводит к их избыточному содержанию в крови. Такое состояние организма носит название тиреотоксикоз, или гипертиреоз. При дальнейшем течении фазы клетки щитовидки все больше разрушаются, функция ее снижается, и в конечном итоге переизбыток гормонов сменяется их недостатком — развивается гипотиреоз.
- Гипотиреоидная . Протекает со всеми симптомами гипотиреоза. Щитовидка может самостоятельно восстановиться примерно через год после начала этой фазы.
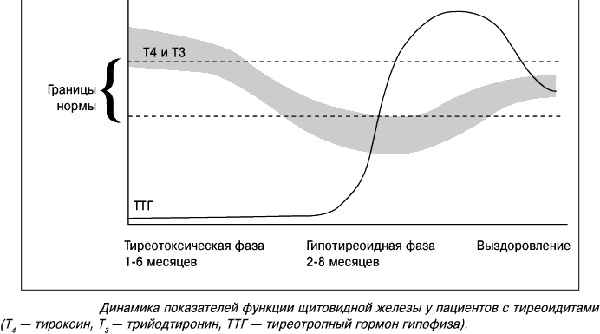
Факт: причина появления антитиреоидных антител до сих пор не изучена. Кроме того, до сих пор неясна причина развития аутоиммунных процессов при отсутствии антител (в 10-15% случаях).
Виды болезни
Болезнь Хашимото имеет несколько разных форм. Основные из них:
- Латентная . Симптомы отсутствуют, при биохимическом анализе крови наблюдается небольшой сбой выработки гормонов, УЗИ показывает незначительное изменение размеров железы.
- Гипертрофическая . Явные признаки тиреотоксикоза: появление диффузного или узловатого зоба. Функция железы при этом может быть снижена. При дальнейшем развитии аутоиммунного процесса появляются новые симптомы, общее состояние человека ухудшается, вследствие разрушения клеток железы развивается гипотиреоз.
- Атрофическая . Щитовидка уменьшена или размеры ее остаются в норме, клинически отмечаются признаки гипотиреоза. Считается самой тяжелой формой, т.к. атрофия развивается после достаточно сильного разрушения железы ; наблюдается у пациентов пожилого возраста.

Аутоиммунный гипотиреоз
Гипотиреоз — следствие недостаточного синтеза гормонов щитовидной железы . Характерен для атрофической формы АИТ и конечной фазы гипертрофической формы.
Симптомы:
- быстрая утомляемость;
- рассеянность, забывчивость;
- резкие смены настроения, частые депрессивные состояния;
- плохое состояние ногтей, кожи и волос;
- нестабильная работа сердца;
- высокий холестерин;
- отечность;
- избыточный вес при низком аппетите;
- нарушение менструаций у женщин и импотенция у мужчин.

Все эти симптомы могут проявляться постепенно. Запущенная стадия гипотиреоза лечится сложнее, поэтому проходить медицинское обследование нужно регулярно. Для его диагностики необходимо сдать кровь на уровень тиреоидных гормонов, сделать УЗИ щитовидной железы и ЭКГ.
Чаще всего лечение гипотиреоза на фоне аутоиммунного тиреоидита носит пожизненный характер : первоначально назначают препараты, которые восстанавливают гормональный фон, после этого их дозировка изменяется и лечение продолжается в качестве поддерживающей терапии.
Важно: запущенный гипотиреоз опасен нарушениями работы сердечно-сосудистой системы, которые могут привести к инсульту.
Аутоиммунный гипертиреоз
Гипертиреоз диагностируют при повышенном содержании Т3 и Т4 в крови . Такое состояние характерно для гипертрофической формы болезни Хашимото. При аутоиммунном процессе клетки щитовидной железы разрастаются, что провоцирует повышенную выработку гормонов. Второй вариант при наличии АИТ — антитела разрушают клетки, способствуя высвобождению тиреоидных гормонов. В таком случае гипертиреоз будет носить только временный характер.
Симптомы:
- худоба при большом аппетите;
- учащенное мочеиспускание;
- появление зоба;
- бесплодие, уменьшение либидо;
- тремор конечностей (при тяжелой стадии — всего тела);
- перепады настроения;
- тахикардия;
- увеличение глазных яблок.
Факт: существует три степени тяжести гипертиреоза, различающиеся по силе проявления симптомов (при самой тяжелой присутствует тремор всего тела, а пульс может быть выше 140 ударов в минуту).
После определения уровня гормонов пациента, а также проведения УЗИ назначается лечение гипертиреоза на фоне аутоиммунного тиреоидита, направленное на подавление функций щитовидки. При этом необходимо исключить употребление йода.
При злокачественных образованиях и крупных узлах щитовидная железа удаляется полностью или остается только здоровая ее часть. После оперативного вмешательства назначается пожизненно заместительная гормонотерапия.
Диета при АИТ
Для того, чтобы как можно быстрее прекратить течение болезни, нужно избегать вредных для щитовидной железы продуктов . Рекомендуется свести к минимуму употребление продуктов, содержащих клейковину (глютен). В этот список входят злаки, мучные и хлебобулочные изделия, сладости и фаст-фуд.
При аутоиммунном тиреоидите необходимо защитить организм от воспалений и очистить от различных болезнетворных бактерий . Наибольшее количество вредных веществ находится в кишечнике, поэтому важно следить за его здоровьем и правильным функционированием. Употребление вредной пищи может вызывать его воспаления, запоры. Поэтому нужно употреблять легкоусвояемую и полезную пищу.

Продукты, которые необходимо включить в рацион:
- фрукты, овощи;
- мясо и мясные бульоны;
- рыбу;
- кисломолочные продукты;
- кокосовое масло;
- морскую капусту и прочие водоросли;
- пророщенные злаки.
Все эти продукты способствуют укреплению иммунитета, улучшению работы пищеварительного тракта и сердечно-сосудистой системы. Они содержат много необходимых витаминов, микро- и макроэлементов, полезных кислот. Кроме того, они хорошо перевариваются кишечником и исключают возникновение сбоев в его работе.
Важно: при гипертиреоидной форме аутоиммунного тиреоидита необходимо исключить йодосодержащие продукты, т.к. они будут стимулировать еще большую выработку Т3 и Т4.
Витамины и прочие добавки при АИТ:
- селен — необходим при гипотиреозе, так как стимулирует выработку Т3 и Т4.
- Растения-адаптогены — родиола розовая, грибы рейши и женьшень. Принимаются при гипотиреозе, оказывают стимулирующее действие на производство тиреоидных гормонов и работу надпочечников.
- Пробиотики — поддерживают здоровье кишечника путем восстановления полезной микрофлоры, заживления дефектов его слизистой.
- Витамины — особенно полезны витамины группы В. Они поддерживают организм в тонусе, регулируют процессы обмена веществ, снимают усталость.
| Лекарственные препараты, влияющие на функцию щитовидной железы | |
| Препарат | Влияние на щитовидную железу |
| 1. Йодосодержащие препараты и рентгеноконтрастные вещества | Индуцирование гипотиреоза за счет ингибирования синтеза и секреции гормонов щитовидной железы. (Иногда препараты, содержащие йод, могут вызывать и феномен «йод-Базедов») |
| 2. Препараты лития | Подавляют секрецию Т4и ТЗ и снижают превращение Т4 в ТЗ |
| 3. Сульфаниламиды | Оказывают слабое супрессивное влияние на щитовидную железу |
| 4. Салицилаты | Блокируют захват йода щитовидной железой, повышают св. Т4 за счет снижения связывания Т4 с ТСГ |
| 5. Бутадион | Влияет на синтез гормонов щитовидной железы, снижая его |
| 6. Стероиды | Снижают превращение Т4 в ТЗ с увеличением концентрации неактивного реверсивного ТЗ |
| 7. Все бета-блокаторы | Замедляют конверсию Т4 в ТЗ |
| 8. Фуросемид в больших дозах | Вызывает падение Т4 и св.Т4 с последующим повышением ТТГ |
| 9. Гепарин | Подавляет поглощение Т4 клетками |
Препараты для лечения АИТ имеют разную направленность в зависимости от гормонального фона.
Все витаминные добавки и рацион питания должен определять врач-эндокринолог . Самолечением в данном случае заниматься недопустимо, т.к. это может усугубить заболевание и привести к необратимым процессам.
Лечение
Специфического лечения АИТ щитовидной железы не разработано, т.к. не найден способ предотвратить развитие аутоиммунных процессов.
Поэтому лечение имеет симптоматический характер . При полном устранении симптомов недуга с помощью поддерживающей терапии (или без нее) с таким диагнозом можно прожить всю жизнь.
В связи с низким иммунитетом необходимо соблюдать некоторые меры предосторожности: избегать контактов с инфекционными больными, чаще проветривать помещения, стараться воздерживаться от стрессов, меньше находиться на солнце, по возможности не проходить рентгенологических исследований.
![]()
Стадия эутиреоза не лечится, т.к. она не мешает жизнедеятельности организма и не нарушает его функций.
При гипертиреозе на фоне аутоиммунного тиреоидита назначаются препараты для лечения тахикардии, седативные средства, препараты, подавляющие секрецию гормонов.
При гипотиреозе пациентам выписывают синтетический аналог тироксина или трийодтиронина. При отсутствии антител дополнительно назначают йод. Лечение аутоиммунного тиреоидита такими препаратами, как Эндонорм, необходимо для восстановления функций железы и снятия воспалительных процессов.
Факт: хирургическое лечение назначается достаточно редко, самая крайняя его мера — полное удаление пораженной железы.
Заключение
Аутоиммунный тиреоидит — достаточно серьезное заболевание, к лечению которого нужно отнестись ответственно. После излечения всех сопутствующих болезней (таких, как гипертиреоз) необходимо 1-2 раза в год проходить полное обследование щитовидной железы для контроля заболевания. При возникновении рецидивов врач должен скорректировать лечение. Соблюдение всех несложных рекомендаций по питанию и образу жизни при данной болезни сведет риск ее прогрессирования или рецидива к минимуму.
Аутоиммунный тиреоидит (АИТ) - хроническое воспаление ткани щитовидной железы, имеющее аутоиммунный генез и связанное с повреждением и разрушением фолликулов и фолликулярных клеток железы. В типичных случаях аутоиммунный тиреоидит имеет бессимптомное течение, лишь изредка сопровождаясь увеличением щитовидной железы. Диагностика аутоиммунного тиреоидита проводится с учетом результатов клинических анализов, УЗИ щитовидной железы, данных гистологического исследования материала, полученного в результате тонкоигольной биопсии. Лечение аутоиммунного тиреоидита осуществляют эндокринологи. Оно заключается в коррекции гормонопродущирующей функции щитовидной железы и подавлении аутоиммунных процессов.
Клиническая картина тиреотоксикоза при аутоиммунном тиреоидите обычно наблюдается в первые годы развития заболевания, имеет преходящий характер и по мере атрофии функционирующей ткани щитовидной железы переходит на некоторое время в эутиреоидную фазу, а затем в гипотиреоз.
Послеродовый тиреоидит, обычно проявляется легким тиреотоксикозом на 14 неделе после родов. В большинстве случаев наблюдается утомляемость, общей слабость, снижение веса. Иногда тиреотоксикоз значительно выражен (тахикардия , чувство жара, избыточная потливость, тремор конечностей, эмоциональная лабильность, инсомния). Гипотиреоидная фаза аутоиммунного тиреоидита проявляется на 19-той неделе после родов. В некоторых случаях она сочетается с послеродовой депрессией.
Безболевой (молчащий) тиреоидит выражается легким, часто субклиническим тиреотоксикозом. Цитокин-индуцированный тиреоидит также обычно не сопровождается тяжелым тиреотоксикозом или гипотиреозом.
Диагностика аутоиммунного тиреоидита
До проявления гипотиреоза диагностировать АИТ достаточно сложно. Диагноз аутоиммунного тиреоидита эндокринологи устанавливают по клинической картине, данных лабораторных исследований. Наличие у других членов семьи аутоиммунных нарушений подтверждает вероятность аутоиммунного тиреоидита.
Лабораторные исследования при аутоиммунном тиреоидите включают в себя:
- общий анализ крови - определяется увеличение количества лимфоцитов
- иммунограмму – характерно наличие антител к тиреоглобулину , тиреопероксидазе, второму коллоидному антигену, антитела к тиреоидным гормонам щитовидной железы
- определение Т3 и Т4 (общих и свободных), уровня ТТГ в сыворотке крови. Повышение уровня ТТГ при содержании Т4 в норме свидетельствует о субклиническом гипотирозе, повышенный уровень ТТГ при сниженной концентрации Т4 – о клиническом гипотиреозе
- УЗИ щитовидной железы - показывает увеличение или уменьшение размеров железы, изменение структуры. Результаты этого исследования служат дополнением к клинической картине и другим результатам лабораторных исследований
- тонкоигольная биопсия щитовидной железы - позволяет выявить большое количество лимфоцитов и другие клетки, характерные для аутоиммунного тиреоидита. Применяется при наличии данных о возможном злокачественном перерождении узлового образования щитовидной железы.
Критериями диагностики аутоиммунного тиреоидита служат:
- повышение уровня циркулирующих антител к щитовидной железе (АТ-ТПО);
- обнаружение при УЗИ гипоэхогенности щитовидной железы;
- признаки первичного гипотиреоза.
При отсутствии хотя бы одного из данных критериев диагноз аутоиммунного тиреоидита носит лишь вероятностный характер. Так как повышение уровня АТ-ТПО, или гипоэхогенность щитовидной железы сами по себе еще не доказывают аутоиммунный тиреоидит, это не позволяет установить точный диагноз. Лечение показано пациенту только в гипотиреоидную фазу, поэтому острой необходимости в постановке диагноза в эутиреоидной фазе, как правило, нет.
Лечение аутоиммунного тиреоидита
Специфическая терапия аутоиммунного тиреоидита не разработана. Не смотря на современные достижения медицины, эндокринология пока не имеет эффективных и безопасных методов коррекции аутоиммунной патологии щитовидной железы, при которых процесс не прогрессировал бы до гипотериоза.
В случае тиреотоксической фазы аутоиммунного тиреоидита назначение препаратов, подавляющих функцию щитовидной железы - тиростатиков (тиамазол, карбимазол, пропилтиоурацил) не рекомендовано, так как при данном процессе отсутствует гиперфункция щитовидной железы. При выраженных симптомах сердечно-сосудистых нарушений применяют бета-адреноблокаторы.
При проявлениях гипотиреоза индивидуально назначают заместительную терапию тироидными препаратами гормонов щитовидной железы - левотироксином (L-тироксином). Она проводится под контролем клинической картины и содержания ТТГ в сыворотке крови.
Глюкокортикоиды (преднизолон) показаны только при одновременном течении аутоиммунного тиреоидита с подострым тиреоидитом, что нередко наблюдается в осенне-зимний период. Для снижения титра аутоантител применяются нестероидные противовоспалительные средства: индометацин, диклофенак. Используют также препараты для коррекции иммунитета, витамины, адаптогены. При гипертрофии щитовидной железы и выраженном сдавливании ею органов средостения проводят оперативное лечение .
Прогноз при аутоиммунном тиреоидите
Прогноз развития аутоиммунного тиреоидита удовлетворительный. При своевременно начатом лечении процесс деструкции и снижения функции щитовидной железы удается значительно замедлить и достигнуть длительной ремиссии заболевания. Удовлетворительное самочувствие и нормальная работоспособность больных в некоторых случаях сохраняются более 15 лет, несмотря на возникающие кратковременные обострения АИТ.
Аутоиммунный тиреоидит и повышенный титр антител к тиреопероксидазе (АТ-ТПО) нужно рассматривать как факторы риска возникновения в будущем гипотиреоза. В случае послеродового тиреоидита вероятность его рецидива после следующей беременности у женщин составляет 70%. Около 25-30% женщин с послеродовым тиреоидитом в дальнейшем имеют хронический аутоиммунный тиреоидит с переходом в стойкий гипотиреоз.
Профилактика аутоиммунного тиреоидита
При выявленном аутоиммунном тиреоидите без нарушения функции щитовидной железы необходимо наблюдение пациента, чтобы как можно раньше обнаружить и своевременно компенсировать проявления гипотиреоза.
Женщины - носительницы АТ-ТПО без изменения функции щитовидной железы, находятся в группе риска развития гипотериоза в случае наступления беременности. Поэтому необходимо контролировать состояние и функцию щитовидной железы как на ранних сроках беременности, так и после родов.
Наиболее часто встречающимся аутоиммунным заболеванием эндокринной системы является АИТ щитовидной железы и его хроническая форма (ХАИТ), так что это такое? АИТ это аббревиатура аутоиммунного тиреоидита. Причем в последние годы заболеванию АИТ щитовидной железы более часто стали подвержены пациенты в возрасте до 15 лет, у которых развитие патологии стремительное и агрессивное. Опасность болезни заключается в отсутствии симптомов на первичных этапах и появлением гипотиреоидного синдрома на последних в большинстве случаев, что приводит к серьезным нарушениям во всем организме.
Бытовало мнение, что первопричиной возникновения заболевания становится низкое содержание йода в окружающей среде. На данный момент доказано, что это всего одна из причин и вовсе не главная. Основным фактором развития заболевания является врожденная дисфункция иммунной системы. Нормальное функционирование иммунитета обуславливается борьбой с чужеродными клетками в организме, не задевая при этом «родные». Аутоиммунный ответ иммунной системы подразумевает агрессивное восприятие им и собственных клеток. Что же это за заболевание? Это синтез организмом антител к клеткам собственной щитовидки и медленное ее разрушение, что приводит к нарушениям функций щитовидной железы и дефициту гормонов, ею вырабатываемых, то есть гипотиреоз на фоне АИТ. Хроническая форма заболевания может вызвать атаку иммунитета на рецепторы ТТГ, что приведет к блокировке его выработки. Такие изменения приведут к дисфункции щитовидки и ускорению развития гипотиреоидного синдрома.
Выявление аутоиммунного тиреоидита у женщин выше в разы. Это обусловлено более напряженной работой гормональной системы у представительниц прекрасного пола, за счет цикличного синтеза половых стероидов и ингибина яичников.
Такая цикличность делает женскую гормональную систему более подверженной к различным стрессовым нагрузкам и негативным факторам окружающей среды.
 Ниже представлены основные факторы, влияющие на развитие патологии:
Ниже представлены основные факторы, влияющие на развитие патологии:
- Стрессовые состояния, хронический недосып, эмоциональные срывы. Такие факторы ослабляют щитовидную железу и делают ее более подверженной различным системным процессам.
- Гормонозаместительная терапия. ЗГТ (заместительная гормональная терапия) при лечении женской мочеполовой системы и при прохождении ЭКО, за счет гормональных изменений, могут нередко вызвать появление аутоиммунной атаки на щитовидку и усиливать вызванный АИТ гипотиреоз.
- Опасный переизбыток йода в организме, как следствие лекарственной терапии. Системные состояния усиливаются, а в некоторых случаях, и вызываются переизбытком йода.
- Бессистемное применение противовирусных средств без контроля врача. В ходе лечения таких серьезных заболеваний как хронические заболевания печени, системные процессы в головном мозге часто прописывают следующие препараты:
Интерферон, моноклональные антитела, Циклоферон, Амиксин.
При несоблюдении осторожности их применения могут развиваться и обостряться уже существующие системные состояния, включая ХАИТ.
 Первый этап - это этап эутиреоза. Этот период обуславливается нормализацией гормонального фона, за счет меньшей выработки гормонов и постепенным снижением уже выброшенных в кровь, тиреоидных гормонов на предыдущем этапе. В большинстве случаев симптомы на стадии эутиреоза отсутствуют. Но процессы разрушения тканей иммунной системой не прекращаются, поэтому физиологически эта стадия обусловлена появлением и развитием узловых образований и кист в структуре щитовидки. Размеры эндокринного органа при этом могут колебаться в любую сторону или, вообще, не претерпевать никаких изменений.
Первый этап - это этап эутиреоза. Этот период обуславливается нормализацией гормонального фона, за счет меньшей выработки гормонов и постепенным снижением уже выброшенных в кровь, тиреоидных гормонов на предыдущем этапе. В большинстве случаев симптомы на стадии эутиреоза отсутствуют. Но процессы разрушения тканей иммунной системой не прекращаются, поэтому физиологически эта стадия обусловлена появлением и развитием узловых образований и кист в структуре щитовидки. Размеры эндокринного органа при этом могут колебаться в любую сторону или, вообще, не претерпевать никаких изменений.
Второй - этап гипотиреоза. Деструктивная работа иммунной системы приводит к следующим результатам: объемов функциональной ткани катастрофически перестает хватать для поддержания даже необходимого минимального количества тироксина и трийодтиронина в организме. Учитывая, что они играют огромную роль в обменных процессах организма, гипотиреозная стадия может привести к очень серьезным последствиям.
Симптомы и признаки АИТ этой стадии выражаются следующим образом:
- депрессивные и апатичные состояния;
- быстрое утомление даже при малых нагрузках;
- ухудшение памяти;
- набор избыточного веса и отечность конечностей, вследствие нарушенных процессов обмена веществ и водно-солевого дисбаланса;
- озноб;
- сухость кожных покровов и симптомы гиперкератоза на коже локтевых и коленных суставов;
- хрупкость волосяного покрова и ногтей;
- нерегулярные месячные, нарушенная выработка половых стероидов, вследствие сбоев гормональной картины, что может привести к неспособности забеременеть и преждевременному наступлению климакса;
- затрудненное дыхание при движении и нагрузках;
- пониженный пульс, на фоне увеличения нижнего артериального давления;
- рост содержания холестерина в крови, который может вызвать уплотнение и потерю эластичности артериальных сосудов сердечной мышцы и головного мозга, появление на стенках сосудов налетов и бляшек, что является признаком атеросклероза;
- нарушение обменных процессов, которое затрагивает практически все органы и может вызывать появление различных заболеваний или обострение уже существующих.
 Диагноз АИТ не может быть установлен, исходя только из наблюдаемой симптоматики. УЗИ и клинические исследования гормонов и антител необходимы для установления истинного положения дел в щитовидной железе.
Диагноз АИТ не может быть установлен, исходя только из наблюдаемой симптоматики. УЗИ и клинические исследования гормонов и антител необходимы для установления истинного положения дел в щитовидной железе.
Клинические исследования включают в себя:
- Определение состояния клеточного иммунитета. Это необходимо для выявления изменений иммунного ответа и определения их характер. Заключается такой анализ в определении соотношения Т-хелперов и Т-супрессоров в организме. При получении его значения больше чем 2, можно говорить об аутоиммунных процессах в эндокринной системе.
- Определение количества антител. Исследование проводится для определения аутоиммунной активности в щитовидке. Рассматриваемая патология отличается высоким содержанием антител к тиреоидной пероксидазе и тиреоглобулину. И чем их больше, тем интенсивнее патологические процессы и выше вероятность возникновения гипотиреоза.
- Определение состояния тироксина (Т4), трийодтиронина (Т3) и ТТГ. Результат анализа покажет, существуют ли нарушения в функционировании щитовидной железы. Повышенное содержание ТТГ говорит о низком количестве Т3 и Т4 (то есть дисфункции щитовидки), так как они находятся в обратной зависимости.
Нарушение иммунитета при АИТ щитовидной железы возникает уже на ранних этапах, а структурные нарушения, которые может показать УЗИ-исследование, проявляются уже в более поздний период.
Результаты, полученные при УЗИ, могут дать представление о времени, прошедшем с начала появления патологии и степени структурных изменений эндокринного органа.
 Признаки ЭХО, по которым можно судить о наличии и развитии заболевания, следующие:
Признаки ЭХО, по которым можно судить о наличии и развитии заболевания, следующие:
- точечное снижение эхогенности;
- нарушенный кровоток;
- узлы и кисты в тканях;
- неоднородная структура.
В зависимости от этапа и тяжести протекания аутоиммуного тиреоидита щитовидной железы лечение может быть медикаментозным, хирургическим и включать в себя экспериментальные методики типа компьютерной рефлексотерапии.
На начальном этапе развития болезни медикаментозная терапия противопоказана, вследствие особенностей гипертиреозного состояния и неопределенности его временных рамок.
Во время же развития гипотиреоза прописывают препараты, которые выполняют гормонозаместительные функции, причем такая терапия, как правило, становится пожизненной.
Такой выбор медикаментозных средств обусловлен необходимостью поддержания нужного уровня тироксина, трийодтиронина и кальценина, который постоянно падает. То есть идет борьба с симптоматикой, а не с самой болезнью, так как терапия аутоиммунных сбоев медикаментозно пока не представляется возможной. Недостаток лечения  медицинскими препаратами заключается в неспособности восстановления тканей, вследствие чего постоянно приходится принимать препараты, а в некоторых случаях и увеличивать дозировку.
медицинскими препаратами заключается в неспособности восстановления тканей, вследствие чего постоянно приходится принимать препараты, а в некоторых случаях и увеличивать дозировку.
Среди врачей нет единого мнения по поводу времени начала лечения медикаментами. Некоторые эндокринологи - сторонники «выжидательной позиции», то есть просто наблюдают пациента в период первых двух этапов, а на третьем уже назначают препараты. Другие же намеренно вызывают наступление третьей стадии.
Хирургическое лечение
Такое лечение показано в случаях сильного увеличения щитовидки в размерах или при необходимости ее удаления. Следует помнить, что активность системных процессов после удаления, не только не снизится, но и будет повышаться. Пациент после хирургического вмешательства, как правило, «приобретает» гипотиреоидный синдром на всю оставшуюся жизнь.
Экспериментальные методики
В качестве альтернативного лечения могут использоваться компьютерная рефлексотерапия, низкоинтенсивная лазерная терапия, фототерапевтические способы. Некоторым пациентам эти методики помогают облегчить, а иногда и улучшить состояние. Но они не дают 100% гарантии выздоровления.

